Distacco posteriore di vitreo
Il vitreo è una matrice extracellulare composta per il 98% da acqua. Nel giovane si presenta come un gel solido molto adeso alla superficie retinica, articolato in un’uniforme maglia di acido ialuronico, collagene, e componenti molecolari supplementari. Durante l’invecchiamento si rilevano una riduzione dell’adesione del vitreo alla retina e un’alterazione della componente strutturale che esita nella formazione di un vitreo più fluido e collassato (sinchisi e sineresi vitreale) con progressivo distacco del vitreo posteriore (PVD) dalla superficie retinica.
Il “PVD anomalo”
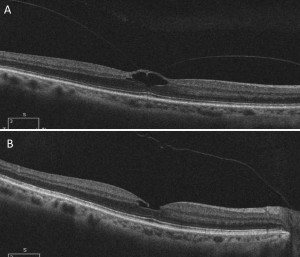
Figura 1: trazione vitreomacualre (A) trattata con inizione intravitreale di Ocriplasmina, con conseguente risoluzione della trazione (B).
In una minoranza di casi, si determina un ”PVD anomalo”: la separazione della corteccia vitreale posteriore dalla retina non è completa per presenza di liquefazione del gel in assenza di una sufficiente deiscenza all’interfaccia vitreoretinica. La separazione vitreoretinica periferica in presenza di corticale vitreale adesa può indurre una trazione vitreomaculare (VMT), che, in occhi sintomatici, è nota come sindrome da trazione vitreomaculare (VMTS) (Figura 1). In tal caso le forze trazionali sono principalmente antero-posteriori in grado di generare cisti intraretiniche ed edema maculare. Il sintomo di allarme è la deformazione della immagini (metamorfopsie), facilmente rilevabili con la griglia di Amsler (Figura 2).
Vitreoschisi
La vitreoschisi è conseguenza di una divisione nello spessore della corticale posteriore del vitreo (PVC). La PVC presenta una struttura multi-lamellare a decorso parallelo alla superficie retinica. Molecole di adesione come fibronectina, laminina, e proteoglicani mantengono adese queste fibre di collagene alla retina. La PVC è spessa 100-300 μm; ed è più sottile in regione foveale, dove le fibrille di collagene sono più densamente stipate. La vitreoschisi è determinata da un PVD anomalo in presenza di ferma adesione vitreomaculare che provoca una scissione della PVC durante la sineresi: lo strato vitreale più esterno rimane attaccato alla macula mentre il vitreo rimanente collassa all’interno della cavità vitreale. La vitreoschisi è rilevabile con l’esame tomografico a coerenza ottica (OCT), assumendo la forma della lettera ‘Y’ o ‘lambda’ (λ).

Figura 2. Test di Amsler in paziente affetto da
trazione vitreomacualre. Il test rileva la presenza
di metamorfopsie indotte dalla trazione retinica.
Il PVD giocherebbe un ruolo fondamentale nello sviluppo della membrana epiretinica. La trazione vitreoretinica transitoria durante lo sviluppo del PVD causerebbe interruzioni nella superficie retinica interna attraverso le quali le cellule gliali possono migrare e proliferare sulla superficie della retina interna. La membrana epiretinica può derivare anche dalla proliferazione e differenziazione degli ialociti contenuti in residui corticali vitreali a seguito di un PVD anomalo con vitreoschisi, soprattutto quando la scissione avviene anteriormente alla linea degli ialociti.
Tali cellule sono in grado di stimolare la migrazione di cellule gliali e monociti, dalla circolazione alla retina, che si organizzeranno in un tessuto sulla superficie retinica chiamato “pucker maculare” o “membrana epiretinica”. La contrazione di questo tessuto induce una trazione tangenziale centripeta sulla retina sottostante, inducendo un potenziale danno anatomico e funzionale.
Adesione vitreopapillare
L’adesione vitreopapillare (VPA) è definita come una membrana vitreale prominente adesa ai bordi del disco ottico ed associata ad un PVD anomalo. L’adesione forte e persistente della ialoide posteriore alla testa del nervo ottico produce una trazione sulla rima papillare. Questa condizione può raramente causare una possibile disfunzione del nervo ottico. VPA inoltre aumenta il vettore tangenziale della trazione epiretinica inducendo cambiamenti intraretinici quali cisti, edema maculare e talora aggravando la degenerazione maculare legata all’età (AMD). In presenza di VPA pre-operatoria l’induzione di PVD durante la vitrectomia deve essere effettuata con cautela perché la rimozione delle membrane peripapillari aderenti o posteriori del vitreo può portare ad una escissione iatrogena di assoni che compromettono l’acuità visiva e il campo visivo.
Membrane epiretiniche
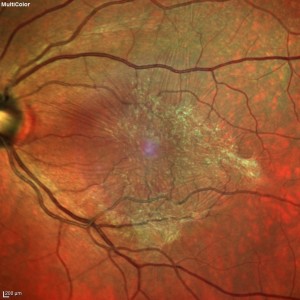
Figura 3. Membrana epiretinica trazionale benvisibile sulla superficie retinica all’immagine multicolor.
Il termine membrana epiretinica (ERM) indica un gruppo di patologie dell’interfaccia vitreoretinica caratterizzate da un fenomeno trazionale epiretinico (figura 3). L’ERM ha una prevalenza pari al 2% in pazienti di età inferiore ai 60 anni e al 12% in quelli oltre i 70 anni di età; risulta inoltre più frequente negli individui di razza caucasica rispetto a quelli di razza asiatica. L’ERM è una membrana di tessuto fibrocellulare avascolare che si forma sulla superficie retinica, più frequentemente in sede maculare. L’ERM può essere idiopatica (iERM) o secondaria a patologie oculari quali distacco di retina, infiammazione intraoculare, traumi, malattie vascolari retiniche e chirurgia della retina.
I due componenti principali delle ERM sono le molecole della matrice extracellulare e le cellule retiniche ed extra-retiniche. Istologicamente, possono essere caratterizzati due tipi di ERM: il tipo semplice, che cresce direttamente sulla superficie retinica, composto da un monostrato di cellule gliali retiniche che producono collagene di tipo IV; il tipo complesso o trazionale, composto da un multistrato di astrociti fibrosi, miofibroblasti, fibrociti, macrofagi e cellule dell’epitelio pigmentato retinico, oltre che cellule gliali. L’ERM semplice, non contrattile, è associata a blandi sintomi visivi. Nell’ERM trazionale la contrazione dei miofibroblasti esercita una trazione tangenziale progressiva all’interfaccia vitreo-retinica, che può provocare ispessimento, pieghe e distacco della retina, associati a distorsione vascolare ed edema retinico o pseudofori. In questo modo, l’ERM contrattile può ridurre l’acuità visiva e causare metamorfopsie.
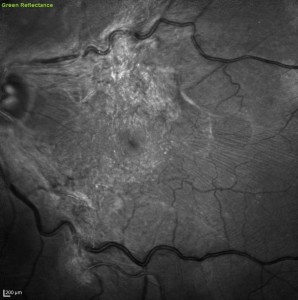
Figura 4. Membrana epiretinica trazionale benvisibile sulla superficie retinica all’immagine a luce verde
All’esame del fundo oculare, l’ERM appare come una membrana semi-trasparente o opaca traslucida sulla superficie interna della retina (figura 4). Le alterazioni retiniche, determinate dal processo di formazione dell’ERM, possono apparire come rughe irregolari, distorsione dello strato delle fibre nervose, fovea ectopica. L’autofluorescenza può mostrare linee iperautofluorescenti che indicano la posizione originale dei vasi retinici, dislocate a causa di un ERM trazionale. Queste linee, chiamate ”retinal vessel printings”, possono fornire informazioni utili sulla gravità e sulla direzione della trazione tangenziale e sono associate ad un più alto grado di irregolarità delle strutture retiniche ed ad una maggiore gravità delle metamorfopsie.
Sintomi
ERM è sintomatica solo se l’area maculare o perimaculare è coinvolta. Inizialmente il paziente non riporta una riduzione clinicamente significativa della visione; la progressione e la contrazione del tessuto può procedere lentamente. In presenza di una trazione focale il paziente riferirà metamorfopsie, laddove se la trazione ha una più larga base di impianto si svilupperà una progressiva diminuzione dell’acuità visiva e della sensibilità al contrasto. L’avanzamento della malattia risulta in una significativa riduzione dell’acuità visiva, in relazione al danno degli strati retinici più esterni.
Diagnosi
L’esame strumentale indicato alla diagnosi e classificazione delle trazioni epiretiniche è l’OCT. L’OCT identifica con precisione forma e dimensioni dell’ERM, che appare come struttura altamente riflettente sulla superficie retinica, permettendo un’accurata misurazione dell’adesione e delle alterazioni intraretiniche indotte.
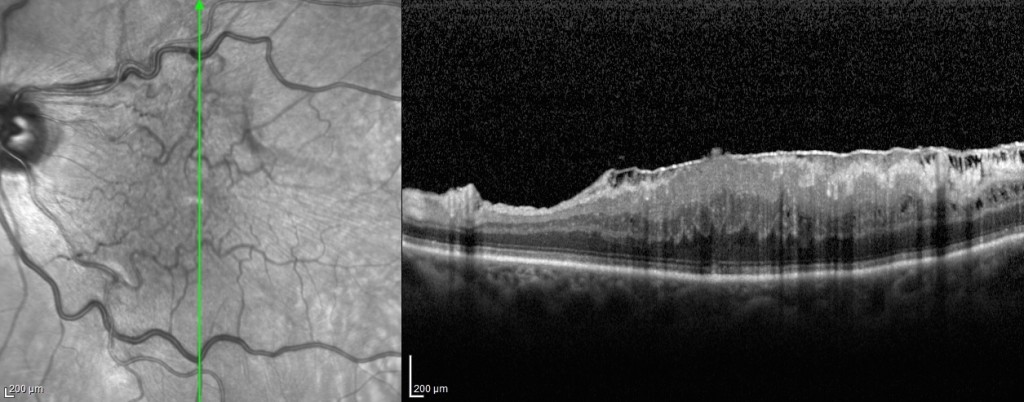
Figura 5. Immagine OCT di membrana epiretinica idiopatica sulla supeficie retinica associata ad edema maculare.
I cambiamenti strutturali della retina possono essere risolti dopo rimozione chirurgica dell’ERM, ed alcuni parametri rilevabili all’OCT, come lo spessore maculare, sono associati con il risultato chirurgico (figura 5, 6). Le strutture retiniche più esterne raramente tornano alla normalità dopo essere state compromesse, indicando così una scarsa prognosi visiva. Pertanto, l’intervento chirurgico tempestivo sarebbe utile per prevenire tali danni.
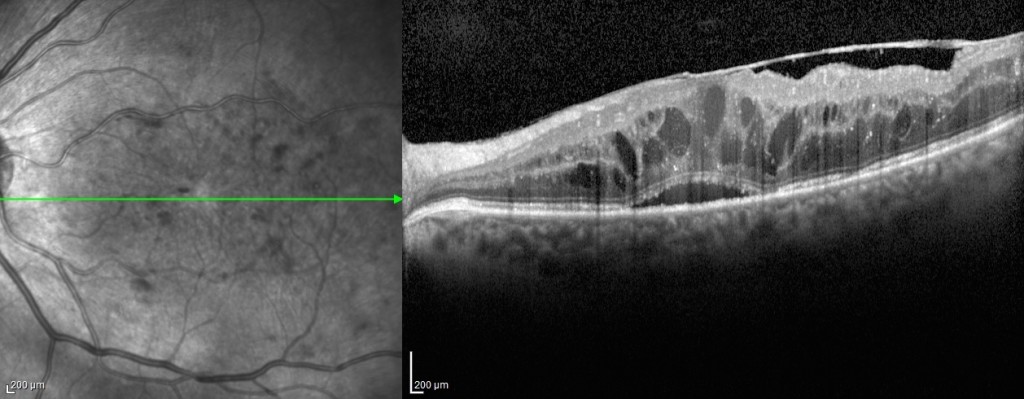
Figura 6. Immagine OCT di membrana epiretinica secondaria a retinopatia diabetica associata a cisti intarretiniche.
Trattamento
Recenti evidenze della letteratura riportano l’applicazione della vitreolisi enzimatica (Ocriplasmina) alla forme di trazione VMTS. Non tutte le forme di VMTS sono eleggibili a tale trattamento. I requisiti principali per una più alta efficacia sono l’età del paziente (inferiore a 65 anni), lo stato del cristallino (occhio fachico), la dimensione della trazione (inferiore a 1500 microns), l’assenza di un membrana epiretinica. Se la VMTS rispetta tali caratteristiche, il paziente potrà essere sottoposto ad una unica iniezione intravitreale di Ocriplasmina con una potenziale risoluzione del quadro clinico, evitando un più invasivo intervento chirurgico.
In caso di membrana epiretinica trazionale, con riscontro evolutivo, il trattamento chirurgico. L’intervento consiste in una vitrectomia via pars plana con peeling della membrana utilizzando coloranti vitali. Ad oggi è possibile eseguire tale intervento con un approccio mininvasivo utilizzando trocars 25-gauge o 27-gauge (dimensioni inferiori a 0.5 mm) che non richiedono suture chirurgiche e permettono un migliore più rapido recupero funzionale. Tuttavia, le iERM ricorrono in circa il 5% dei casi, e il reintervento è richiesto in circa il 4% dei casi. Il gesto chirurgico della rimozione della membrana è comunque non scevro da rischi. Infatti l’adesione delle cellule dell’ERM alla retina potrebbe indurre la trasmissione della forza focale indotta dal chirurgo sulla retina sottostante, generando rotture retiniche e danni dei fotorecettori e delle cellule Muller.
